男性不妊かどうかは検査で判定しますが、その際に行われるのが精液検査と血液検査です。血液検査ではホルモンの状況や抗精子抗体・染色体異常の有無を調べます。
このページでは、血液検査の中でも特にホルモン検査において、どのような項目を調べるのか、また、検査結果からどのようなことが分かるのかについてご紹介しています。
目次
- 男性不妊・精索静脈瘤にお困りのかたへ
-

男性不妊の40%にある精索静脈瘤は、精巣やその上の精索部(精管、血管、神経、リンパ管などを覆う膜)に静脈瘤(じょうみゃくりゅう・静脈の拡張)が認められる症状のことを指します。一般男性の15%に認められ、男性不妊症患者の40%がその疑いであるとされています。
男性不妊の検査とは?
男性不妊の検査では、精液検査・血液検査・尿検査・超音波検査などがおこなわれます。ここでは精液検査と血液検査について詳しく解説します。
精液検査
精液検査は、男性不妊検査の中でとくに重要で、最もポピュラーな検査です。
マスターベーションで採取した精液で、精液量・精液中の精子濃度・運動率・運動の質・正常形態率・感染の有無などについて調べます。
基準値よりも低い場合、自然妊娠が難しいとされています。精液検査の基準は、WHO(世界保健機関)が公表しているデータを使用するのが一般的です。
今まではWHOが2010年に発表した「ヒト精液検査と手技 WHOラボマニュアル第5版」が使用されてきました。しかし2021年7月、約11年ぶりに最新の「WHOラボマニュアル第6版」が発表され、基準が更新されました。第6版の主な基準は以下のとおりです。
| 検査項目 | 下限基準値 |
|---|---|
| 精液量 | 1.4㏄ |
| 精子濃度 | 1600万/ml |
| 総精子数 | 3,900万 |
| 運動率 | 42% |
| 前進運動率 | 30% |
| 正常形態率 | 4% |
なお、基準値を下回ったからといって、妊娠できないと決めつけるのは早計です。精液の状態はデリケートで、日によって変動するものです。体調が悪いときや、ストレスが溜まっているときは、悪い結果が出ることもあります。その場合は、違うタイミングで再検査してもよいでしょう。
精液検査をする際は、2〜5日程度の禁欲期間(射精しない期間)後、マスターベーションで全量を採取します。自宅での採精は、時間経過・温度の変化・紫外線などの影響により、状態が変わりかねません。病院内で採ったほうが、より正確な検査ができるでしょう。
血液検査
血液検査には、ホルモン検査や抗精子抗体検査など複数の検査項目があります。
ホルモン検査
ホルモンは精巣に指令を出して、精子を作り出す役割を持っています。ホルモンバランスが乱れていると正常に精子が作られず、男性不妊の原因になってしまうのです。
血液中のホルモンを検査し、精子を作るために必要なホルモン値になっているか確認します。
下垂体ホルモン(FSH、LH)の数値が高く、テストステロンが低い場合、精巣内の細胞の状態が悪いことでテストステロンが分泌されず、精子が作られていない可能性があります。
検査するホルモンの種類について、後半の項目でさらに詳しくまとめています。
抗精子抗体検査
風邪をひいたりウイルスに感染したりすると、細菌やウイルスといった異物から自分の体を守るために免疫機能が働き、抗体を作ります。
その抗体の中には、精子を異物とみなして攻撃し、排除してしまうものもあるのです。これを抗精子抗体といいます。
女性側は、もともと精子が体内に存在しないので、精子を異物とみなして抗体が出来てしまう可能性があります。精子は男性の体の中で作られるものですが、女性に限らず男性の体内にも抗精子抗体ができることがあるのです。
男性の体内では、精液と血液は直接混ざらないようにバリアされています。しかし精巣や精巣上体などの炎症、外傷などによって精子が血液中に入ってしまうと、抗体を作り出してしまうことがあります。
男性の場合、抗精子抗体の種類は精子どうし密着してしまう抗精子凝集抗体や、精子の動きを止めてしまう抗精子不動化抗体などがあります。
精液検査で精子の運動性が低いと診断された場合、抗精子抗体ができている可能性があるので、この検査を実施するのがおすすめです。
抗精子抗体検査で陽性反応が出て、自然妊娠が難しい場合でも、人工授精や体外受精、顕微授精などで妊娠できる可能性はあります。
染色体検査(Gバンド法)
採血により、染色体に異常がないかチェックします。人間の体は37兆個もの細胞でできており、細胞の核の中には染色体があります。染色体はDNAとタンパク質が凝集したもの。遺伝情報がつまったDNAが、太く折り畳まれています。
人間が持っている染色体は、通常46本です。そのうち44本は常染色体、残りの2本は性染色体といいます。
性染色体は生まれてくる子供の性別を決定する染色体です。性染色体にはX染色体とY染色体があり、男性はX染色体とY染色体を1本ずつ、女性はX染色体を2本持っています。
染色体検査(Gバンド法)は、この染色体の本数や構造に異常がないか確認する検査です。たとえば染色体の数が少ない、途中で切れている、他の場所に移動している、入れ替わっているなど。このように染色体に何らかの問題がある場合、不妊や不育症の原因になります。
NPO法人 男性不妊ドクターズが実施した調査によると、染色体検査を受けた男性不妊1,007人につき、性染色体異常が38例、常染色体異常が24例発見されました。そのため、決して珍しい病気というわけではありません。
とくに多いのはクラインフェルター症候群と呼ばれる異常です。通常よりもX染色体が1本多く、染色体の総数が47本になっています。
Y染色体微小欠失(AZF)検査
<p性染色体のY染色体にある「AZF遺伝子(Azoospermia factor)」は、精子の形成において重要な役割を持っています。
AZFはAZFa・AZFb・AZFcの3つの領域で構成されており、Y染色体微小欠失(AZF)検査では、その領域が欠乏していないかチェックします。
AZFaやAZFbが欠失している場合、無精子症になる可能性が高いようです。無精子症とは、精液中に精子が全く見られない状態。その場合はMicroTESEをおこなっても、精子を回収できないことが分かっています。
MicroTESE(顕微鏡下精巣内精子採取術)とは、手術用の顕微鏡を使って精巣内を観察し、精子がいそうで良質な精細管を回収。その中に精子がいるか確認する手術です。
この手術をする前に、Y染色体微小欠失(AZF)検査を実施することで、AZFaやAZFbの欠乏が発見できれば、無駄な手術をおこなうことを防げます。
なお、もしAZFcが欠失しているケースなら、精巣内精子の採取が可能なこともあります。この場合はMicroTESEを実施することが多いようです。しかしAZFcの欠失は、生まれた子が男児の場合、遺伝する可能性があります。
ホルモン検査で検査するホルモンの種類

黄体刺激ホルモン(LH)
黄体刺激ホルモンは、脳の下垂体から分泌されているホルモンです。精巣はこのホルモンからの刺激を受けて、テストステロン(男性ホルモン)を生成しています。
黄体刺激ホルモンが低下すると、男性ホルモンが低下し、精子が正常に作られなくなるのです。この症状を「下垂体性性腺機能低下症」といいます。
卵胞刺激ホルモン(FSH)
黄体刺激ホルモンと同様に、脳の下垂体から分泌されており、男性の精巣に働きかけるホルモンです。この数値が低いと、下垂体の機能に問題がある可能性があります。
逆に黄体刺激ホルモンや卵胞刺激ホルモンの数値が高すぎると、精巣での精子の形成がうまくできていない疑いがあります。
プロラクチン
プロラクチンも、脳の下垂体から分泌されるホルモンです。女性の場合、プロラクチンは乳腺の発達を促進し、乳汁を分泌させる働きを持っています。女性の不妊患者の中には、プロラクチンの数値が高い方も多いのですが、男性でも高いことがあります。
プロラクチンが多く分泌されると、下垂体からの性腺刺激ホルモン(FSH・LH)に加え、テストステロン(男性ホルモン)の分泌を抑制します。その結果、精液検査の結果が悪かったり、性機能障害に障害をもたらしたりする可能性があります。
エストラジオール(女性ホルモン)
エストラジオールはエストロゲンの一種で、女性の体に大きく関わっています。主な役割は、女性らしい体つきを作ることや、卵巣・子宮・膣などの、女性生殖器の発育を促すことです。
一方、男性では、男性ホルモンがアロマターゼという酵素によって、エストラジオールが作られます。男性でエストラジオールが高くなると、性機能障害や男性不妊の原因にもなります。
テストステロン(男性ホルモン)
テストステロン(男性ホルモン)は、FSHと協力して精子を形成し、精巣から分泌されています。また、テストステロンが低下すると、性機能障害や意欲低下にもなります。通常、精子の力は年齢を重ねるごとに小さくなりますが、この原因のひとつはテストステロンの減少といわれています。
男性ホルモンが精子を作ると考えている方もいますが、男性ホルモン自体を注射により補充すると、脳下垂体から出るFSHが抑制され、無精子症になることがありますので注意が必要です。
ホルモン検査の結果が悪い場合は?
男性不妊の場合、内科的治療(薬物療法)もしくは外科的治療(手術療法)がおこなわれます。
薬物療法
薬物療法の主な種類は以下の2つです。
・内分泌療法…ホルモン剤を投与
・非内分泌療法…ホルモン剤以外の薬を使用
内分泌療法は、黄体刺激ホルモン(LH)や卵胞刺激ホルモン(FSH)といった精子を作り出すホルモンが不足しているときにおこなわれます。
残念ながら、厚生労働省が認めた男性不妊の薬物治療には低ゴナドトロピン性性腺機能低下症に対するホルモン治療しかありません。上記のような薬物だけに頼るのは、女性の年齢が高い場合は注意が必要です。を数か月試してみて効果を確認、効果がなければ他の薬に変えてみる、という流れが多いようです。
手術療法
男性不妊でおこなわれる主な手術は以下のとおりです。
・精索静脈瘤に対する手術
・精路再建手術、精路開通術
・精巣内精子回収術(TESE)
精索静脈瘤に対する手術
精索静脈瘤(せいさくじょうみゃくりゅう)とは、精巣から心臓に戻る静脈内(内精索静脈)の血液が逆流して、血液がうっ滞した(こぶのように膨らんだ)状態のことです。精索静脈瘤は、精液検査の悪化や男性ホルモンの低下といった、男性不妊の原因となります。手術では、手術用顕微鏡を使用した顕微鏡下精索静脈瘤手術をおこなうのが一般的です。この手術により、精液検査の改善や妊娠率の向上が期待できます。
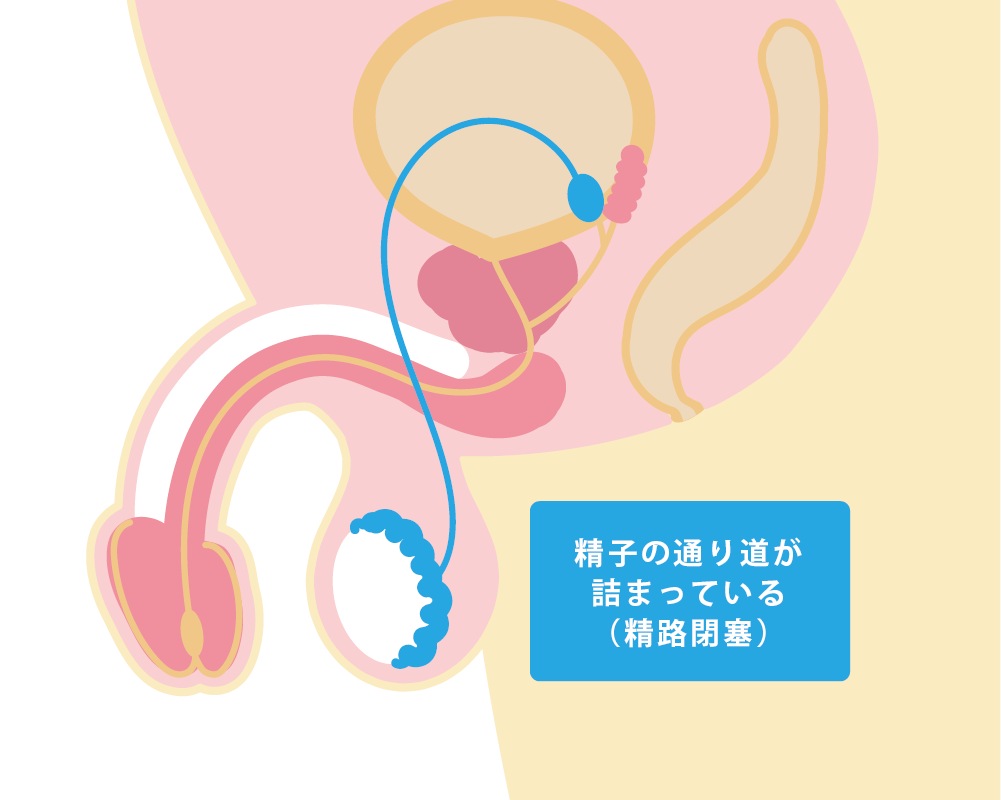
精路再建手術、精路開通術
精路(精子を運ぶ通路)に閉塞がある際に、それを取り除いて、詰まったところを開通させる手術です。閉塞性無精子症(OA)や、パイプカット後に妊娠を希望する場合などにおこなわれます。手術によって閉塞が解消されれば、射出される精液中に精子が認められ、自然妊娠できる確率が高まります。
精巣内精子回収術(TESE)
無精子症や不動精子症、重度射精障害といった、精液中から精子を回収するのが難しい場合におこなわれる手術です。精巣から直接精子を回収します。回収した精子は、生殖補助医療(顕微授精法)を用いて卵子と受精させることになります。
銀座リプロ外科での治療について
男性不妊治療、精索静脈瘤検診、手術はぜひ銀座リプロ外科へご相談ください。
銀座リプロ外科は、男性不妊治療を中心としたクリニックです。精索静脈瘤手術を中心とし、男性不妊や生殖機能に関する手術を総合的におこなっております。
日本全国から患者さまにご来院いただいており、大学病院や提携のレディースクリニックからのご紹介でご来院いただく方も多数いらっしゃいます。
当院のコンセプトのひとつは、精液所見を改善する手術です。
当院がメインで実施している精索静脈瘤手術は、保険適用の一括結紮法ではなく、自費でおこなう日帰り顕微鏡下精索静脈瘤低位結紮術・ナガオメソッドです。
男性不妊の方が希望されているのは、瘤を取り除くことではなく、その後の不妊治療効果を改善することです。
ナガオメソッドにより、精液所見のはっきりとした改善が期待できるのです。
当院は患者さまのプライバシーを守るため、診察室は個室で声が漏れる心配はありません。精索静脈瘤に限らず、難治性EDの手術・パイプカット・パイプカット後のパイプカット再建術といった手術にも対応しております。
男性不妊でお悩みの方は、ぜひお気軽にご相談ください。
お問い合わせ・ご予約はこちら
〒104-0061 東京都中央区銀座2-8-19 FPG links GINZA 6F
この記事の執筆医師

永尾 光一 先生
東邦大学 医学部教授(泌尿器科学講座)
東邦大学医療センター大森病院 リプロダクションセンター
東邦大学医療センター大森病院 尿路再建(泌尿器科・形成外科)センター長
昭和大学にて形成外科学を8年間専攻。その後、東邦大学で泌尿器科学を専攻し、形成外科・泌尿器科両方の診療科部長を経験する(2つの基本領域専門医を取得)。得意分野はマイクロサージャリーをはじめとする生殖医学領域の形成外科的手術。泌尿器科医の枠を超えた細やかな手術手技と丁寧な診察で、様々な悩みを抱える患者さんから高い信頼と評価を得ている。
所属医療機関



 初診のご予約
初診のご予約 再診のご予約
再診のご予約