- 男性不妊・精索静脈瘤にお困りのかたへ
-

男性不妊の40%にある精索静脈瘤は、精巣やその上の精索部(精管、血管、神経、リンパ管などを覆う膜)に静脈瘤(じょうみゃくりゅう・静脈の拡張)が認められる症状のことを指します。一般男性の15%に認められ、男性不妊症患者の40%がその疑いであるとされています。
人工授精とは
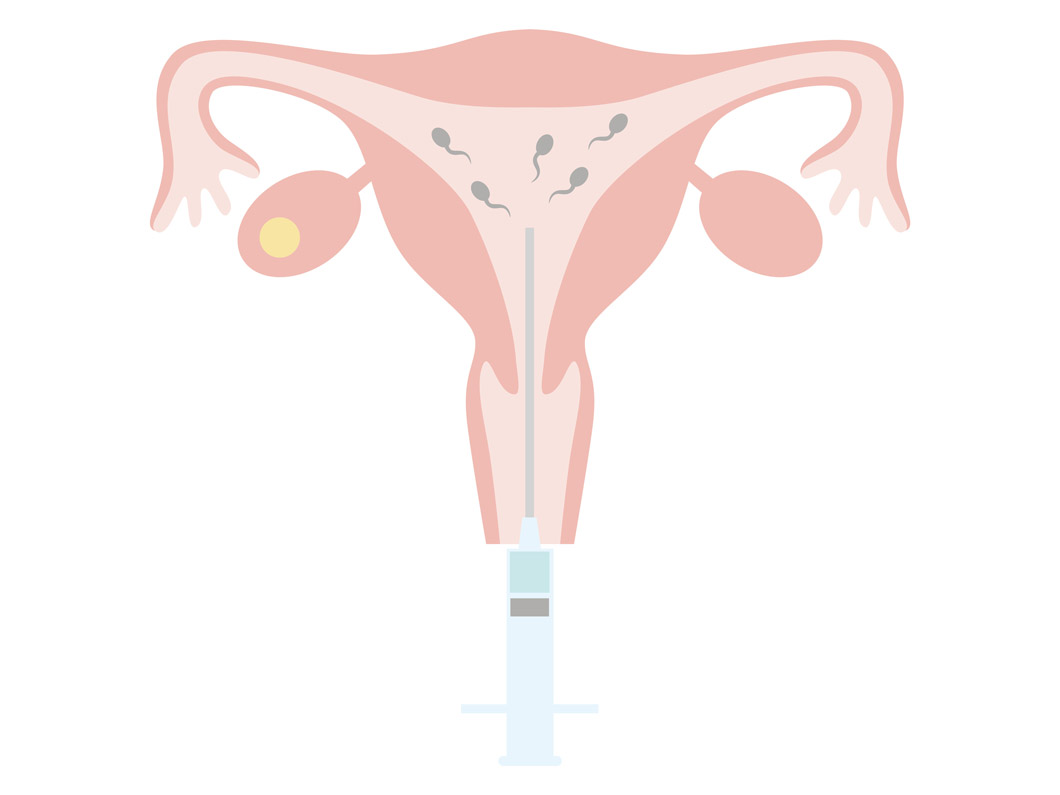
人工授精とは、AIH(Artificial Insemination of Husband)とも言われ、排卵の時期に管で精液を子宮内へ直接注入する方法です。
タイミング療法で妊娠しない場合に行われる、婦人科治療で一番負担の少ない治療法です。いずれも、卵管狭窄や卵管閉塞がないことが前提となります。副作用もほとんどなく、胎児への影響もない方法です。
また、人工授精には様々な方法があり、患者様の状態に合わせて検討されます。
人工授精の適応
人工授精は、タイミング療法を一定期間繰り返し実施しても妊娠しない場合に検討されます。
女性側の原因としては以下のようなものがあります。
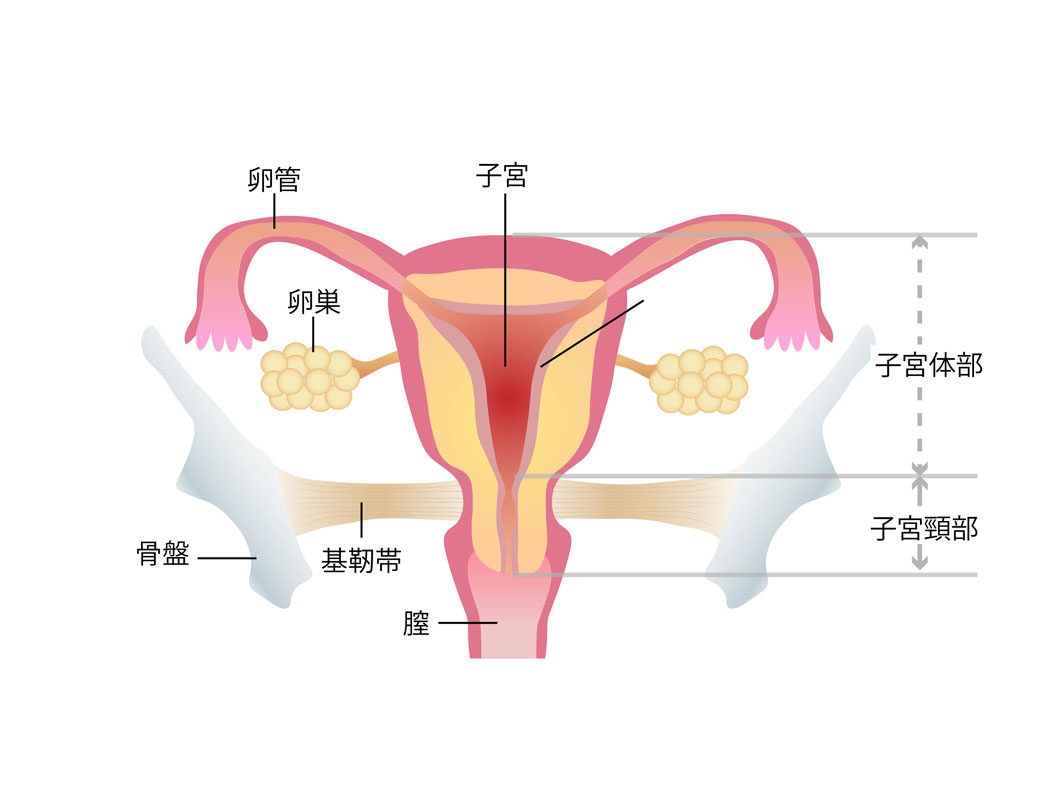
子宮頚管性不妊症
排卵日に頚管粘液の量が少ないか、あるいは性状が不良のために精子の進入が障害されることが原因の不妊症です。頚管粘液の分泌が悪い場合、人工授精で直接精子を子宮腔に送り込む方法が有効なため、人工授精による治療が適しています。
子宮内膜症性不妊症
子宮内膜症は骨盤内の慢性的な炎症により、妊娠に重要な臓器が癒着し、卵胞の発育が障害されたり卵の質が低下したりするため、不妊症の原因になります。比較的軽度の場合、排卵誘発剤を用いたうえで人工授精を行う治療法が有効とされています。
卵管性不妊症
前述の子宮内膜症や、クラミジア性卵管炎などの卵管内外の炎症によって卵管が正常に機能しないことが原因で、排卵誘発剤と併用すると片側の卵管障害に有効です。
原因不明不妊症
⼀般不妊検査をすべて終了され、明らかな原因究明ができない場合(異常がなかった場合)で、それにも関わらず半年以上タイミングを合わせてもご妊娠に⾄らない場合をいいます。
一部の原因不明不妊症では人工授精が有効な場合もありますので、体外受精を行う前に試してみてもよいでしょう。
また男性側の原因としては
・勃起障害
・射精障害
・精液量の少なさ
・性交障害(セックスレスを含む)
・精液所見の低下
などが挙げられます。
例えば、総運動精子数(精液量x濃度x運動率)が900万以上1560万未満の場合は、人工授精レベルの精液所見です。
乏精子症や精子無力症、特に精子の運動や濃度に問題がある場合には、男性の泌尿器科的検査を行うことをお薦めしています。(ガイドライン推奨グレードA)
精液検査の結果についてはこちらの記事もご覧ください。
精液検査の結果はどう見たらよい?不妊治療に影響のある数値
人工授精の種類
人工授精には、ドナーの精子を用いる非配偶者間人工授精 (artificial insemination with donar’s semen: AID)と、夫の精子を用いる配偶者間人工授精(artificial insemination with husband’s semen: AIH)があります。
また、授精する場所も下記の4種類があります。
それぞれ患者様の状態により精子を注入する場所が選定されます。
子宮頸管内人工授精(intracervical insemination: ICI)
通常の性交と同じように、精子を子宮頸管に注入します。人工授精の治療法の中で最もシンプルな不妊治療です。精子が自力で子宮頚管を通り、殺菌されてから子宮内へ入るため、雑菌が入るリスクを減らすことができます。
子宮内人工授精(intrauterine insemination: IUI)
精子を子宮腔内に注入する方法で、現在の人工授精の主流は子宮内人工授精です。子宮内人工授精のほうが子宮頸管内人工授精より妊娠率が高かったことが報告されていて、受精が起こる卵管膨大部に近い場所に注入するほど、妊娠の確率は高くなると考えられています。
卵管内人工授精(卵管内精子潅流)(fallopian tube sperm perfusion: FSP)
精子を卵管内に注入します。受精には、卵子が卵管に入った時点で、精子がすでに近くにいる状態が理想的であるといわれます。卵管内人工授精の場合、卵管の端まで精子が到達しやすくなり、妊娠の可能性が高まります。
腹腔内人工授精(direct intraperitoneal insemination: DIPI)
腟の方から、骨盤内の卵管に近い腹腔内へ精子を注入します。排卵した卵子は、精子と受精しながら卵管内に入っていきます。前述の3つの方法よりも、卵子と精子の距離が近いので、運動率がよくない精子でも受精の可能性があります。
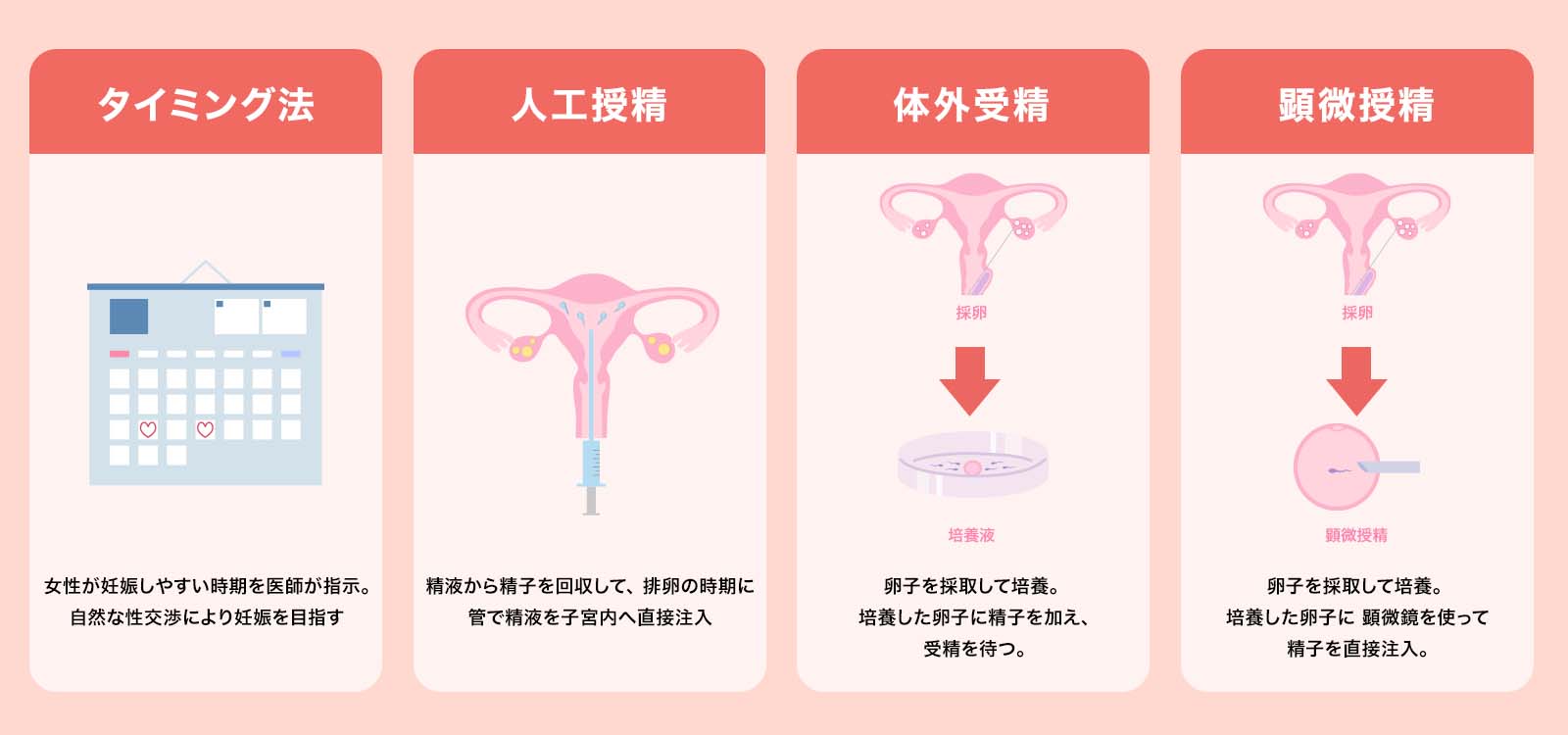
人工授精とタイミング法の違い
タイミング法では、医師が最も妊娠しやすい日を指導し、そのタイミングで夫婦は性行為を行います。
タイミング法では、膣内の子宮の入口手前に精液が入りますが、人工授精では管を使いあらかじめ調整された精子(精液を洗浄し濃縮されたもの)を子宮内に入れるので、その後のプロセスは自然に近いと言えます。状況により少量の排卵誘発剤が使われる場合があります。
人工授精は、クリニックにより違いはありますが、一般的に1回の成功率5~10%程度であり、多くの方が4~6回目までに妊娠します。その後は継続するか、体外受精や顕微授精などのART治療(生殖補助医療)に進むかを検討します。
一方、タイミング法は不妊症でない人の場合、1回の成功率は16~18%程度で、こちらも5~6回までに多くの方が妊娠します。ここで成功に至らなかった方が人工授精に移行します
顕微授精・体外受精との違い
体外受精と顕微授精は、どちらも体外で受精が起こります。この時使われる卵子と精子は、通常同日に採卵・採精されます・どちらも受精に必要な卵子と精子は1つずつですが、受精のさせ方に違いがあります。
体外受精では、卵子と精子を一緒に培養して(媒精)して受精させますが、このとき、精子は十分な精子の数が必要です。そして精子が自らの力で卵子入って行くことで受精が起こります。
一方、顕微授精では、人工的に精子を卵子に注入することにより、受精がおこります。1個の精子がいれば顕微授精は可能なので、乏精子症や体外受精をするには精子の数が足りない場合でも受精が可能となります。
※精子が少ない場合は、予め精巣内精子回収を行い、凍結保存することがあります。
体外受精・顕微授精については以下の記事でも詳しく紹介しています。
体外受精とは?顕微授精との違いや適応、流れについて
顕微授精とは?適応や流れ、リスクについて
顕微授精と人工授精の違い
顕微授精と人工授精は、どちらも人の手により精子を注入されますが、受精自体は、顕微授精は体外で起こし、人工授精では体内で起こります。
顕微授精では、人工的に精子を卵子に注入することにより受精を行います。
一方、人工授精では、マスターベーションにより射出された精液を洗浄し、濃縮した「調整精子」を準備します。それを排卵日に、医師の手により、子宮内に注入されます。
体外受精と人工授精の違い
体外受精では、予め採卵し培養した卵子を使い体外で受精が起こるのに対し、人工授精では、排卵された卵子と体内で受精が起こります。どちらも精子が自分の力で卵子に入って行くことで受精が起こります。
人工授精の流れ・スケジュールや方法
排卵日予測
基礎体温のグラフや、これまでの月経周期などから排卵日を予測します。
エコー検査で子宮内膜の厚さや、卵胞がどの程度まで発育しているかや、尿中LH測定、頸管粘液を検査することにより排卵日を予測します。(ホルモン検査を併用することもあります。)
しかし、何かの原因で卵胞が成長しにくい、または成長しているが排卵が起きにくいという場合、これらの検査で排卵日を予測するのが難しい場合もあります。そのため、自然周期から排卵日を予測する方法と併用して、この時期に排卵誘発剤を使って排卵日をわかりやすくする方法を行うことがあります。
排卵誘発剤とは、卵胞の発育を促進させて、排卵を促す薬のことで内服薬と注射があります。通常は排卵障害がある場合に使う薬ですが、正常排卵周期であっても妊娠率を上げるために使用することがあります。
卵胞を育てるための薬としては、クロミフェン製剤(内服薬)と、ゴナドトロピン製剤(注射)があり、注射剤のほうが強い薬になります。使用については、超音波検査で卵胞の発育状態を確認しながら調整していきます。
また排卵の促進には、ヒト絨毛性ゴナドトロピン(hCG注射)が用いられます。いずれも患者様の状態によって、どのような排卵誘発剤を使用するのか選択します。
卵胞モニタリング
卵胞が育っているかを確認します。通常、卵胞は20ミリの大きさになります。
当日:【男性】採精
精液を採取します。禁欲期間は長くても短くても良くはないので、3日が望ましいです。(採精は、できれば院内採取してください。精子は温度や紫外線の影響を受けやすく、自宅採取の場合は、搬送過程でダメージしてしまうからです。やむを得ず自宅採取となる場合は、肌に当て体温と同じ温度で搬送すると良いです。)
採取された精液は処理され、次に精子を濃縮し良好な精子のみを回収します。この時に細菌や白血球などの不純物を取り除きます。
子宮内に注入するまでに、約1時間をかけて、これらの遠心処置を培養室で行います。
当日:【女性】超音波検査・人工授精
調整を行った精子を子宮内へ注入します。この時15秒以上かけてゆっくり注入し、すぐに動くより実施後10分以上安静にしたほうが妊娠率が高いとされています。
2日後~:黄体ホルモン補充(hCG注射)
人工授精後は、排卵と黄体機能の確認をします。低下が認められる場合は、内服もしくは注射で黄体ホルモンの補充を行います。
黄体ホルモンの低下は、受精卵の着床障害の原因になることがあります。
妊娠判定
人工授精後、2週間が経過しても月経が起きない場合は妊娠判定を行います。
人工授精の効果やメリット
人工授精では、前述のように精子を遠心処置してから注入するため、濃度や運動率といった精子の質を多少改善することができます。そのため、男性側に不妊の因子がある場合、特に乏精子症の場合に効果を発揮するといわれています。
また、子宮へと続く子宮頚管は、ばい菌などが子宮内に侵入しないようにバリアの役割を果たしていますが、精子にとってもここは通過することが最も難しい場所です。
人工授精の場合、直接子宮へ精子を届けることができるので、受精の確率が高まります。
このほかにも下記のようなメリットが挙げられます。
自然妊娠に近い手法である
精子を子宮内に届けたあとは、卵子と精子が自然に受精し着床するプロセスを踏むため、自然妊娠に近い形で受精させることができます。
治療が受けやすい
不妊治療は、実際に妊娠する女性に大きな負担があるものですが、人工授精は治療の際にほぼ痛みがなく、身体への負担は少ない治療法です。また1回の治療にかかる所要時間も10分から15分程度と短く、繰り返し治療しやすい方法であると言えます。
乏精子症の方にも有効である
子宮内に注入する前に、精子の洗浄や濃縮を行うため、精子濃度や運動率が低い方にも有効な治療法です。
ただし、乏精子症が確認された方は、精策静脈瘤の手術を受けることで、精子の質が改善し、より人工授精の成功率が高まります。
乏精子症については、「無精子症・乏精子症とは?適切な治療で自然妊娠へ」の記事でもご紹介していますので、合わせてご覧ください。
人工授精のデメリット・リスク・副作用
人工授精を行うことにより、男性側には特にリスクはありません。しかし女性は、腹膜炎などの感染が起きたり、出血、多胎妊娠、過剰刺激症候群となることがあります。
また、身体の状態によっては管を通す際に痛みがある場合があります。女性側のデメリットの詳しい内容は以下の通りです。
出血
子宮内に精子を注入する管を通すときに、出血が見られる場合があります。
感染症
通常、精液は子宮頚管と子宮頚管粘液を通過することで殺菌され、子宮内へ直接最近が入ることはありません。しかし、人工授精に使う精子は、あらかじめ洗浄処置をしますが、それでも菌をゼロにすることは困難です。巡航受精では、直接精子を子宮内に入れるため、感染のリスクがあります。
多胎妊娠
排卵誘発剤を使うことで、多胎妊娠になる確率が上がります。
腹膜炎
卵管は腹腔内と通じていて、子宮や卵管内にばい菌が入るとお腹の中にばらまかれて腹膜炎となってしまうことがあります。子宮内膜症のある方やクラミジア感染の既往のある方はなりやすいとされています。
卵巣過剰刺激症候群
排卵誘発剤(特に注射剤)を多量に使用した場合は、予想以上に多くの卵胞が発育することがあり、卵巣が腫れたり腹水がたまったりする卵巣過剰刺激症候群(OHSS)が発生することがあります。この状態は、妊娠によって悪化するので、治療をキャンセルする必要があります。
人工授精に掛かる費用
人工授精は2022年4月より保険治療が可能となりました(厚生労働省-不妊治療に関する取組)。保険適用されて、およそ5,000円~7,000円ほどが患者様負担となります。これに加えて、診察料や検査料、投薬料などが別途掛かります。
人工授精をする前に男性不妊検査を行うべき理由
婦人科では、精液検査の結果で、総運動精子数が900万以上1560万未満の場合は人工授精を薦められます。しかし男性側に精索静脈瘤などの治療可能な男性不妊の原因が見つかり、それを治療することにより、精液の改善が期待できます。
精液が改善すると、自然・人工授精・体外受精・顕微授精、全ての方法において妊娠率・出産率が上昇し、流産率・奇形率が減少します。
婦人科治療を始める前に、泌尿器科的男性不妊検査を受けることは、奥様の負担の軽減にも繋がります。
欧米では泌尿器科的検査を行うことは、ガイドライン推奨グレードAランクです。本邦でも2021年より生殖医療ガイドラインに定められることとなりました。
まとめ
本記事では、タイミング法を繰り返しおこなっても妊娠しない場合におこなわれる人工授精について解説しました。
人工授精は、体外受精に比べると副作用や身体への負担も少なく、近年では保険にも適用されたことから検討がしやすい治療です。
しかし、先述のとおり精索静脈瘤の治療など男性の精液の質を高める手法が有効な場合もあります。
当院では、精索静脈瘤をはじめ幅広く男性の不妊治療に対応しています。
気になる点がございましたら、お気軽にご相談ください。
お問い合わせ・ご予約はこちら
〒104-0061 東京都中央区銀座2-8-19 FPG links GINZA 6F
Warning: in_array() expects parameter 2 to be array, null given in /home/ginzarepro/www/wp-content/themes/ginzarepro_0.1/single.php on line 143
Warning: in_array() expects parameter 2 to be array, null given in /home/ginzarepro/www/wp-content/themes/ginzarepro_0.1/single.php on line 156
この記事の執筆医師

永尾 光一 先生
東邦大学 医学部教授(泌尿器科学講座)
東邦大学医療センター大森病院 リプロダクションセンター
東邦大学医療センター大森病院 尿路再建(泌尿器科・形成外科)センター長
昭和大学にて形成外科学を8年間専攻。その後、東邦大学で泌尿器科学を専攻し、形成外科・泌尿器科両方の診療科部長を経験する(2つの基本領域専門医を取得)。得意分野はマイクロサージャリーをはじめとする生殖医学領域の形成外科的手術。泌尿器科医の枠を超えた細やかな手術手技と丁寧な診察で、様々な悩みを抱える患者さんから高い信頼と評価を得ている。
所属医療機関



 初診のご予約
初診のご予約 再診のご予約
再診のご予約